Ca lâm sàng: Điều trị bệnh nhân Ung thư phổi giai đoạn muộn di căn não được điều trị ổn định bệnh gần 8 năm tại Trung tâm Y học hạt nhân và Ung bướu – Bệnh viện Bạch Mai
GS.TS. Mai Trọng Khoa, PGS.TS.Phạm Cẩm Phương, BSCKII. Võ Thị Huyền Trang, BSNT. Trần Thị Thúy Ngân
Trung tâm Y học hạt nhân và Ung bướu, Bệnh viện Bạch Mai
Theo thống kê của Glocoban 2020, ung thư phổi là loại ung thư phổ biến thứ 2 trên thế giới và cả ở Việt Nam. Đây là một trong những loại ung thư có tỷ lệ tử vong cao nhất do ung thư. Ở nước ta hiện nay, rất nhiều bệnh nhân ung thư phổi được chẩn đoán khi đã ở giai đoạn muộn. Ung thư phổi không tế bào nhỏ (UTPKTBN) là loại ung thư phổi thường gặp nhất, chiếm khoảng 80% tổng số ung thư phổi.
Bên cạnh các phương pháp điều trị UTPKTBN như phẫu thuật, hóa chất, xạ trị, thì các phương pháp điều trị mới như điều trị nhắm trúng đích, điều trị miễn dịch, liệu pháp sinh học… đang mở ra những cơ hội mới cho các bệnh nhân UTPKTBN giai đoạn tiến xa. Tại Trung tâm Y học hạt nhân và Ung bướu – Bệnh viện Bạch Mai đã áp dụng và cập nhật hầu hết các phương pháp mới, hiện đại trong chẩn đoán và điều trị bệnh ung thư nói chung và ung thư phổi nói riêng. Mặc dù có rất nhiều tiến bộ trong điều trị ung thư phổi không tế bào nhỏ giai đoạn tiến triển nhưng hóa trị vẫn là một trong các phương pháp điều trị mang lại hiệu quả.
Dưới đây là một bệnh nhân ung thư phổi di căn não được điều trị ổn định gần 8 năm tại Tại Trung tâm Y học hạt nhân và Ung bướu – Bệnh viện Bạch Mai:
Họ tên: H.N.K., Nam, 78 tuổi
Ngày vào viện: 11/04/2016
Lí do vào viện: Đau đầu, chóng mặt, yếu 2 chi dưới
Tiền sử: khỏe mạnh
Bệnh sử: Bệnh diễn biến trước vào viện 1 tuần, bệnh nhân xuất hiện đau âm ỉ nửa đầu trái, chóng mặt, yếu 2 chi dưới tăng dần, không sốt, không nôn, không khó thở. Bệnh nhân đi khám được chụp cộng hưởng từ sọ não phát hiện tổn thương vị trí bán cầu tiểu não trái, kích thước 27x24mm – theo dõi tổn thương thứ phát; chụp cắt lớp vi tính ngực phát hiện u thùy dưới phổi phải kích thước 37x38mm. Bệnh nhân được nhập viện vào Trung tâm Y học hạt nhân và ung bướu – Bệnh viện Bạch Mai.
Khám lúc vào viện:
– Bệnh nhân tỉnh, tiếp xúc tốt
– Thể trạng trung bình, chiều cao: 168cm, cân nặng: 55kg
– Mạch: 80 lần/phút, Huyết áp: 120/80mmHg
– Hạch ngoại vi không sờ thấy
– Đau đầu, yếu 2 chi dưới, cơ lực 4/5
– Tim đều, T1, T2 rõ, không có tiếng bất thường
– Phổi: Rì rào phế nang phổi phải giảm, không rales
– Bụng mềm, gan lách không to
– Cơ quan bộ phận khác chưa phát hiện bất thường.
Các xét nghiệm cận lâm sàng:
– Xét nghiệm: công thức máu, chức năng gan thận, điện giải đồ trong giới hạn bình thường; HIV (-), HBsAg (-).
– Xét nghiệm chất chỉ điểm u tăng cao: CEA: 38,92 ng/ml (bình thường: < 4,3 ng/ml); Cyfra 21-1: 9,29 ng/ml.
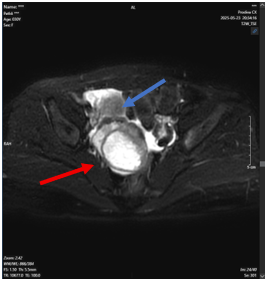
– Chụp cộng hưởng từ sọ não:
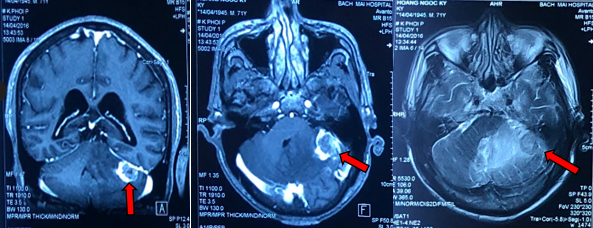
Hình 1. Hình ảnh khối tổ chức bán cầu tiểu não trái (mũi tên đỏ), ranh giới rõ, bờ khá đều, kích thước 27x24mm, sau tiêm ngấm thuốc viền, gây phù não rộng xung quanh và hiệu ứng khối đè ép vào cầu não và não thất IV.
– Chụp cắt lớp vi tính lồng ngực:
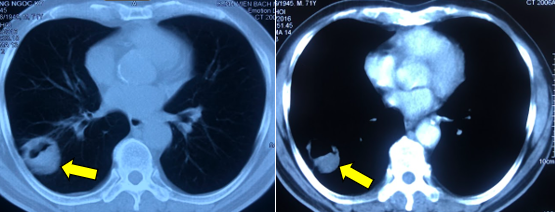
Hình 2. Hình ảnh u thùy dưới phổi phải kích thước 37x38mm, bờ không đều, sau tiêm ngấm thuốc cản quang mạnh, không đồng nhất (mũi tên vàng). Vài hạch trung thất kích thước lớn nhất 10x11mm.
– Siêu âm hạch vùng cổ: Không phát hiện hạch bất thường.
– Nội soi dạ dày, đại tràng chưa phát hiện bất thường.
– Chụp cắt lớp vi tính ổ bụng: chưa phát hiện tổn thương thứ phát.
– Bệnh nhân được sinh thiết u phổi qua nội soi phế quản, làm xét nghiệm mô bệnh học, kết quả: Ung thư biểu mô tuyến.
– Nhuộm hoá mô miễn dịch: được xác định nguồn gốc tại phổi.
– Xét nghiệm để tìm đột biến gen EGFR của mẫu mô sinh thiết: không có đột biến gen EGFR.
Chẩn đoán xác định:
Ung thư phổi phải di căn não, giai đoạn IV (T2N1M1)
Giải phẫu bệnh: Ung thư biểu mô tuyến, EGFR âm tính.
Phác đồ điều trị: Bệnh nhân được điều trị triệu chứng: chống phù não, giảm đau, xạ phẫu bằng dao gamma quay vào tổn thương di căn não và điều trị hóa chất phác đồ Pemetrexed – Carboplatin – Bevacizumab:
+ Pemetrexed 500mg/m2 da, truyền tĩnh mạch ngày 1.
+ Carboplatin 300mg/m2 da, truyền tĩnh mạch ngày 1.
+ Bevacizumab 7,5 mg/kg, truyền tĩnh mạch ngày 1.
Chu kỳ 21 ngày.
Đánh giá hiệu quả điều trị sau 3 tháng: Các triệu chứng lâm sàng được cải thiện: Bệnh nhân ổn định, hết đau đầu, chóng mặt; cơ lực hai chi dưới 5/5, không ho, không sốt, vận động bình thường.
| Trước điều trị | Sau 3 tháng điều trị |
 |
 |
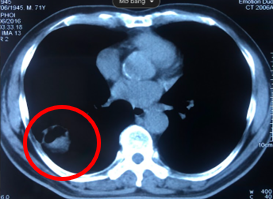 |
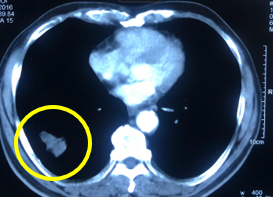 |
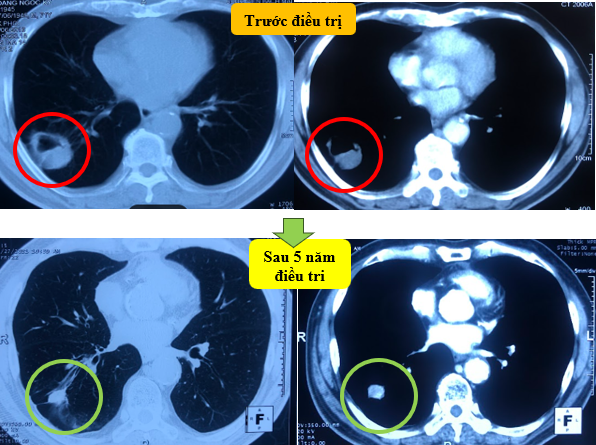
| Hình 3. So sánh kết quả điều trị của bệnh nhân trước và sau 3 tháng điều trị: Khối u phổi phải thu nhỏ kích thước hơn trước. | |
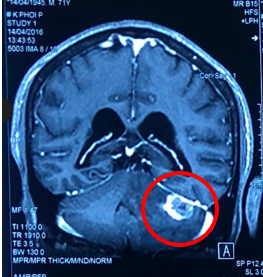 |
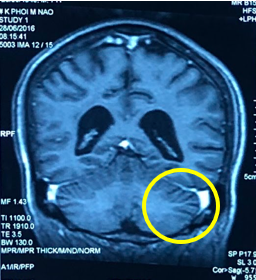 |
| Hình 4. So sánh hình ảnh chụp cộng hưởng từ sọ não của bệnh nhân trước và sau 3 tháng điều trị (tổn thương di căn não đã tan biến hết) | |
- Bệnh nhân đạt đáp ứng tốt với điều trị: khối u phổi thu nhỏ kích thước, không còn tổn thương não. Bệnh nhân được chỉ định tiếp tục duy trì điều trị liệu pháp toàn thân.
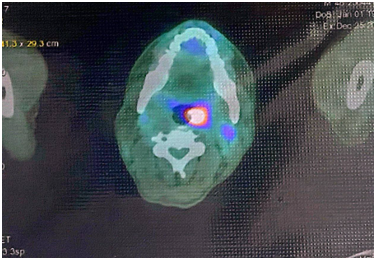
Bệnh nhân được chụp PET/CT sau 6 tháng để đánh giá hiệu quả điều trị, cho thấy khối mờ thùy dưới phổi phải dạng hang kích thước 31x29mm, bờ tua gai, phần đặc tăng hấp thu FDG, max SUV = 2,85. Không phát hiện hạch tăng chuyển hóa FDG khu trú, bất thường ở trung thất và rốn phổi hai bên. Không phát hiện tổn thương hấp thu FDG bất thường ở các vị trí khác.
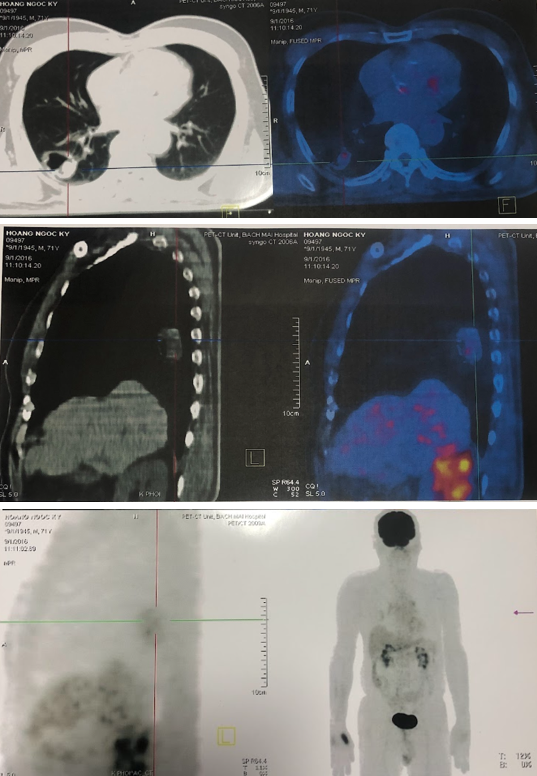
Hình 5. Hình ảnh PET/CT cho thấy sự đáp ứng của bệnh sau 6 tháng điều trị: khối u thu nhỏ kích thước, tổn thương nhu mô não không tăng hấp thu F-18 FDG.
Như vậy, bệnh đáp ứng một phần, tổn thương não và hạch trung thất biến mất, kích thước khối u thu nhỏ. Bệnh nhân được tiếp tục duy trì phác đồ điều trị.
Đánh giá sau 1 năm điều trị:
Bảng 1. So sánh kết quả điều trị của bệnh nhân trước và sau 1 năm điều trị
| Trước điều trị | Sau điều trị 1 năm | |
| Về lâm sàng | Bệnh nhân đau đầu nhiều, yếu 2 chi dưới, cơ lực 4/5, buồn nôn, ăn uống kém, các hoạt động sinh hoạt thường ngày cần có người hỗ trợ. | Bệnh nhân hết đau đầu, hết yếu hai chi dưới, không ho, không khó thở, không đau tức ngực, ăn uống vận động và sinh hoạt bình thường. |
| Xét nghiệm chỉ điểm u | CEA: 38,92 ng/ml
Cyfra 21-1: 9,29 ng/ml |
CEA: 4,15ng/ml
Cyfra 21-1: 3,70 ng/ml |
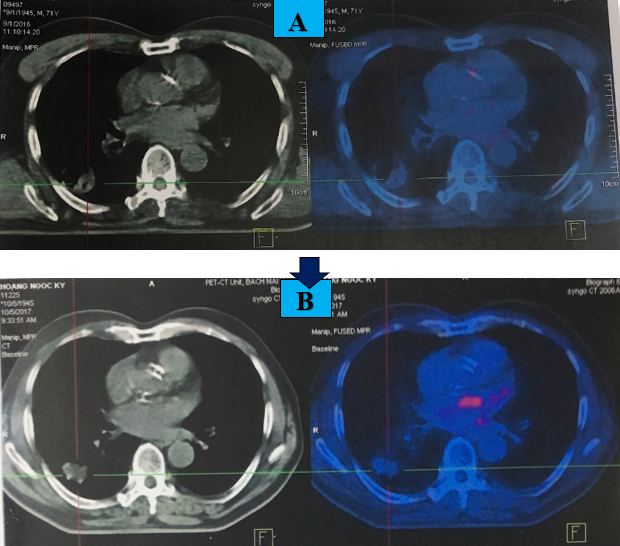
Hình 6. Hình ảnh PET/CT sau 1 năm hóa trị: khối u phổi không tăng chuyển hóa FDG, không phát hiện tổn thương nghi ngờ thứ phát tại các cơ quan khác (hình A: sau điều trị 6 tháng, B: sau điều trị 1 năm).
Như vậy theo tiêu chuẩn đánh giá đáp ứng khối u RECIST, bệnh đáp ứng hoàn toàn. Bệnh nhân sau đó tiếp tục được duy trì phác đồ hóa trị Pemetrexed – Carboplatin – Bevacizumab, chu kỳ 21 ngày; đánh giá điều trị sau mỗi 6 tháng. Trên các đánh giá hình ảnh như chụp cắt lớp vi tính, cộng hưởng từ sọ não không thấy tổn thương bất thường. Về mặt lâm sàng, bệnh nhân hoàn toàn ổn định.
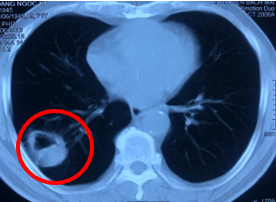
Hình 7. Hình ảnh cắt lớp vi tính lồng ngực tháng 4/2021 (sau hơn 5 năm điều trị): hình ảnh tổn thương xơ hóa thùy dưới phổi phải (vòng tròn xanh).
Đến tháng 5/2023, sau 7 năm tính từ thời điểm phát hiện bệnh, bệnh nhân hoàn toàn khỏe mạnh, có thể lao động và sinh hoạt bình thường.
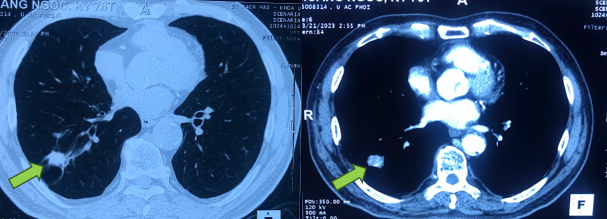
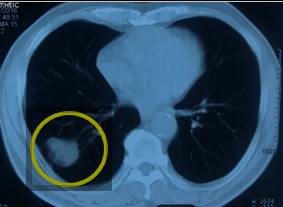
Hình 8. Hình ảnh cắt lớp vi tính ngực tháng 3/2023 (sau 7 năm điều trị): hình ảnh tổn thương thùy dưới phổi phải kích thước 19x17mm, trong có vôi hóa, giãn phế quản, phế nang và dày kẽ xung quanh (mũi tên xanh).
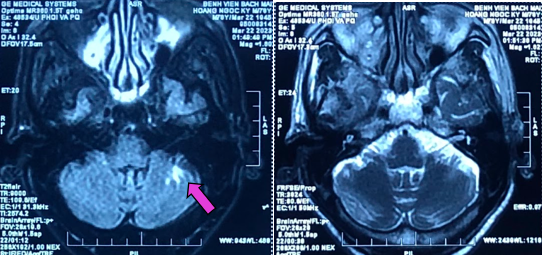
Hình 9. Hình ảnh vùng tổn thương không ngấm thuốc bán cầu tiểu não trái (mũi tên hồng), không phù não xung quanh (ổn định so với các phim chụp cũ) tương ứng với tổn thương sau điều trị.
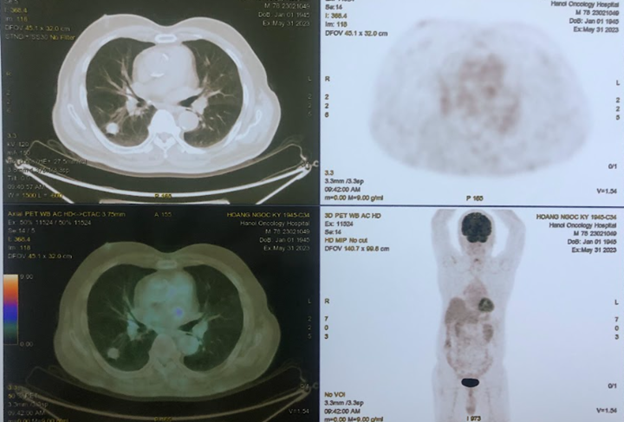
Hình 10. Trên hình ảnh PET/CT cho thấy nốt mờ thùy dưới phổi phải (mũi tên xanh) kích thước 17x18mm, bờ tua gai, không tăng chuyển hóa FDG tương ứng với tổn thương ác tính đã điều trị. Không phát hiện hạch tăng chuyển hóa FDG khu trú, bất thường ở trung thất và rốn phổi hai bên. Không phát hiện tổn thương hấp thu FDG bất thường ở nhu mô não.
Bảng 2. Xét nghiệm chất chỉ điểm u qua các kỳ đánh giá (đơn vị: ng/ml)
| Trước điều trị | Sau 1 năm điều trị | Sau 3 năm điều trị | Sau 5 năm điều trị | Sau 7 năm điều trị | |
| CEA | 38,92 | 4,15 | 2,52 | 3,10 | 3,08 |
| Cyfra 21-1 | 9,29 | 3,70 | 2,86 | 3,03 | 3,9 |
Nồng độ chất chỉ điểm khối u (CEA và Cyfra 21-1) giảm dần sau điều trị và sau 7 năm vẫn ở trong giới hạn bình thường.
Như vậy, sau 7 năm điều trị, bệnh nhân vẫn đạt được đáp ứng tốt về cả lâm sàng và cận lâm sàng.
Lời kết:
Cách đây khoảng 10 năm về trước, ung thư phổi là một trong những bệnh ung thư có tiên lượng xấu, đứng hàng đầu trong về tỷ lệ tử vong do ung thư. Bệnh nhân thường được phát hiện bệnh ở giai đoạn muộn với thời gian sống còn ngắn. Tuy nhiên, nhờ sự phát triển của sinh học phân tử trong chẩn đoán và các bước đột phá với liệu pháp điều trị đích, hóa trị, xạ trị đã mang đến sự cải thiện đáng kể về hiệu quả điều trị ở bệnh nhân ung thư phổi giai đoạn tiến xa.
Như trường hợp trên đây, hiện tại sau hơn 7 năm điều trị, bệnh nhân vẫn có thể trạng tốt, có thể lao động và sinh hoạt bình thường, và cuộc chiến với căn bệnh ung thư phổi vẫn còn phía trước. Trong thời gian sắp tới, bệnh nhân vẫn được tái khám định kỳ để đánh giá và phát hiện các thay đổi bất thường để từ đó có kế hoạch điều trị sớm, hiệu quả và chúng ta hy vọng bệnh nhân sẽ có thời gian ổn định lâu dài hơn.