Case lâm sàng: Ung thư phổi tế bào nhỏ di căn cột sống liệt 2 chi dưới
GS.TS Mai Trọng Khoa(1)(2) PGS. TS Phạm Cẩm Phương(1)(2), Ths.Bs. Hoàng Công Tùng(1), SV. Nguyễn Tài Tuệ (2)
1.Trung tâm Y học hạt nhân và Ung bướu, Bệnh viện Bạch Mai
2. Trường Đại học Y dược – Đại học Quốc gia Hà Nội
Ung thư phổi là một trong những loại loại ung thư phổ có tỷ lệ mắc và tỉ lệ tử vong rất cao ở nam giới, nhưng thường được chẩn đoán ở giai đoạn muộn. Theo GLOBOCAN 2020, số ca được chẩn đoán ung thư phổi mới là hơn 2,2 triệu ca đứng hàng thứ 2 về tỉ lệ mắc mới.
Ung thư phổi được chia thành ung thư phổi không tế bào nhỏ và ung thư phổi tế bào nhỏ (Small cell lung cancer: SCLC). SCLC chiếm khoảng 15% ung thư phổi, khoảng 70% bệnh nhân lúc chẩn đoán đã ở giai đoạn lan tràn. SCLC tiên lượng thường rất xấu, nếu không điều trị thời gian sống trung bình từ khi chẩn đoán chỉ từ 2 đến 4 tháng. Hóa trị và xạ trị là hai phương pháp chủ yếu trong điều trị SCLC. Mặc dù SCLC đáp ứng tốt với hóa trị (tỷ lệ đáp ứng là 70–80% với khoảng 50% bệnh nhân đáp ứng hoàn toàn với hóa trị ở giai đoạn khu trú4) nhưng tỉ lệ sống sau 5 năm chỉ từ 5% đến 10% do bệnh tái phát.
Sau đây chúng tôi xin trình bày một trường hợp lâm sàng bệnh nhân mắc ung thư phổi tế bào nhỏ di căn cột sống gây liệt 2 chi dưới tiến triển trong thời gian ngắn.
* Hành chính
- Họ và tên: V.M.L
- Giới tính: Nam
- Tuổi: 59
- Nghề nghiệp: Hưu trí
- Địa chỉ: Thành phố Vinh, tỉnh Nghệ An
* Lí do vào viện: Liệt 2 chi dưới
* Bệnh sử: Cách vào viện tỉnh Nghệ An 8 ngày, bệnh nhân đột nhiên xuất hiện tê bì, yếu 2 chi dưới tăng dần, giảm khả năng vận động, không cứng cổ, 2 chi trên hoạt động bình thường, đại tiểu tiện tự chủ được.
Vào viện tỉnh Nghệ An, chụp MRI cột sống cho hình ảnh: Tổn thương thân và cung sau đốt sống T7 lan vào ống sống, chèn ép tủy sống ngang mức – Theo dõi thứ phát, phù tủy xương thân đốt sống T6. Khối trung thất trên kích thước 40x58mm, ngấm thuốc mạnh, đè đẩy khí quản sang trái.
=> 2 ngày sau Chuyển đến Trung tâm Y học hạt nhân và Ung bướu Bệnh Viện Bạch Mai
* Khám lúc vào viện:
– Bệnh nhân tỉnh, G: 15đ
– Toàn trạng: ECGO 3
– Thể trạng trung bình (Chiều cao: 1,60m;Cân nặng: 55kg=> BMI: 21,48)
– Mạch: 110 chu kỳ/phút; Huyết áp: 120/80 mmHg
– Cột sống ngực đau ngang mức T7
– Mất cảm giác từ trên rốn cách 2cm
– Liệt 2 chi dưới cơ lực 0/5
– Phổi không rale
– Bụng mềm, không chướng, gan lách không sờ thấy
* Tiền sử:
– Bản thân
+ Viêm gan B đang điều trị Tenofovir 25mg
+ Không tăng huyết áp, đái tháo đường
– Gia đình
+ Chưa phát hiện các bệnh lý ác tính
* Xét nghiệm cận lâm sàng
– Huyết học: Hồng cầu: 4.34 T/L (giảm nhẹ); Bạch cầu: 7.1 G/L; Tiểu cầu: 273 G/L (trong giới hạn bình thường)
– Hóa sinh máu: Albumin: 38.4 g/L; AST: 26 U/L; ALT: 35 U/L (trong giới hạn bình thường)
– Đông máu: Pt(s): 11.2s; Pt(%): 100%; INR: 1.02 (trong giới hạn bình thường)
– Miễn dịch:
+ PSA tự do: 0.11 ng/mL (trong giới hạn bình thường)
+ CEA: 21.96 ng/mL (tăng)
+ Cyfra 21-1: 6.05 (ng/mL) (tăng)
+ PSA total: 0.66 ng/mL (trong giới hạn bình thường)
– Vi sinh: HCV Ab: (-); HBsAg: (+)
– Cắt lớp vi tính ổ bụng:

Hình 1. Hình ảnh chụp cắt lớp vi tính ổ bụng. Không phát hiện hình ảnh bất thường
– Cắt lớp vi tính lồng ngực và Cộng hưởng từ cột sống:

Hình 2. Hình ảnh chụp cắt lớp vi tính lồng ngực có tiêm thuốc cản quang
Khối trung thất trên (mũi tên đỏ) lệch phải, đè đẩy khí quản (mũi tên trắng) sang trái, xâm lấn tĩnh mạch chủ trên (mũi tên vàng).

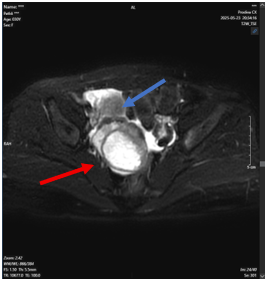
Hình 3. Hình ảnh chụp cộng hưởng từ cột sống ngực có tiêm thuốc đối quan từ.
Hình ảnh tổn thương thân và cung sau đốt sống T7 lan vào ống sống, chèn ép tủy sống ngang mức – Theo dõi thứ phát

Hình 4. Hình ảnh chụp cắt lớp vi tính lồng ngực. Rải rác các dải xẹp (mũi tên vàng) hai phổi. Đám xơ xẹp, vôi hóa (mũi tên đỏ) đỉnh phổi trái
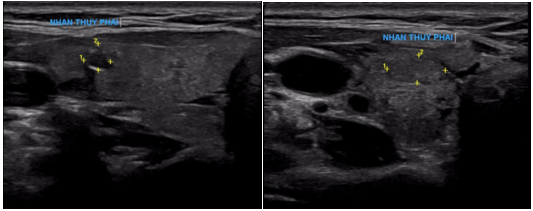
– Siêu âm hạch vùng cổ
+ Hình ảnh hạch thượng đòn phải dạng không điển hình kích thước 0,6×0,9cm
+ Hình ảnh nhân thùy phải tuyến giáp (TIRADS 3)
– GPB: + Khối u cạnh cột sống ngực: Hướng tới ung thư biểu mô di căn
+ Hạch thượng đòn phải: Hướng tới tổn thương ác tính
* Chẩn đoán xác định

Ung thư phổi tế bào nhỏ di căn cột sống T4N3M1/ Viêm gan B – Liệt 2 chi dưới do chèn ép tuỷ.
* Hướng điều trị
– Điều trị toàn thân theo phác đồ:
+ Carboplatin AUC 5, truyền tĩnh mạch ngày 1
+ Etoposide 100mg/m2 , truyền tĩnh mạch ngày 1-3
+ Atezolizumab 1.200mg, truyền tĩnh mạch ngày 1.
Chu kỳ 21 ngày x 4 chu kỳ. Sau đó duy trì atezolizumab, liều: 1.200mg, truyền tĩnh mạch ngày 1, chu kỳ 21 ngày
Bệnh nhân đã được điều trị 1 chu kỳ. Bệnh nhân tiếp tục được điều trị và theo dõi tại Trung tâm Y học hạt nhân và Ung bướu Bệnh viện Bạch Mai.